 Najnowszy protokół leczenia ostrej białaczki limfoblastycznej (ALL) u dzieci – AIEOP-BFM ALL 2017, stosowany jest w Polsce od 01.10.2018. W porównaniu ze starszymi protokołami poszerza znacznie zakres wymaganych badań genetycznych w procesie diagnostyki, co pozwala wychwycić jeszcze więcej pacjentów ze źle rokującymi mutacjami i zidentyfikować nowe podgrupy (szczególnie BCP-ALL). Dzięki temu można także bardziej wnikliwie monitorować postępy leczenia (za pomocą oceny minimalnej choroby resztkowej – MRD) oraz lepiej dobrać leczenie, aby było bardziej skuteczne.
Najnowszy protokół leczenia ostrej białaczki limfoblastycznej (ALL) u dzieci – AIEOP-BFM ALL 2017, stosowany jest w Polsce od 01.10.2018. W porównaniu ze starszymi protokołami poszerza znacznie zakres wymaganych badań genetycznych w procesie diagnostyki, co pozwala wychwycić jeszcze więcej pacjentów ze źle rokującymi mutacjami i zidentyfikować nowe podgrupy (szczególnie BCP-ALL). Dzięki temu można także bardziej wnikliwie monitorować postępy leczenia (za pomocą oceny minimalnej choroby resztkowej – MRD) oraz lepiej dobrać leczenie, aby było bardziej skuteczne.
PODSTAWOWE METODY DIAGNOSTYCZNE
W momencie rozpoznania ALL wykonuje się wiele badań, m.in. ocenę cytologiczną, immunofenotypowanie, ocenę genetyczną i molekularną, mających na celu poznanie typu ALL, a także dokładną charakterystykę komórek białaczkowych. Niektóre z tych metod służą do badania minimalnej choroby resztkowej (MRD – minimal residual disease), która jest niezbędna do oceny postępów leczenia oraz kwalifikacji do odpowiedniej grupy ryzyka.
1. OCENA CYTOLOGICZNA
Stosuje się ją w momencie diagnozy oraz w kolejnych etapach leczenia, aby ocenić jego postępy. Do oceny cytologicznej wykorzystuje się:
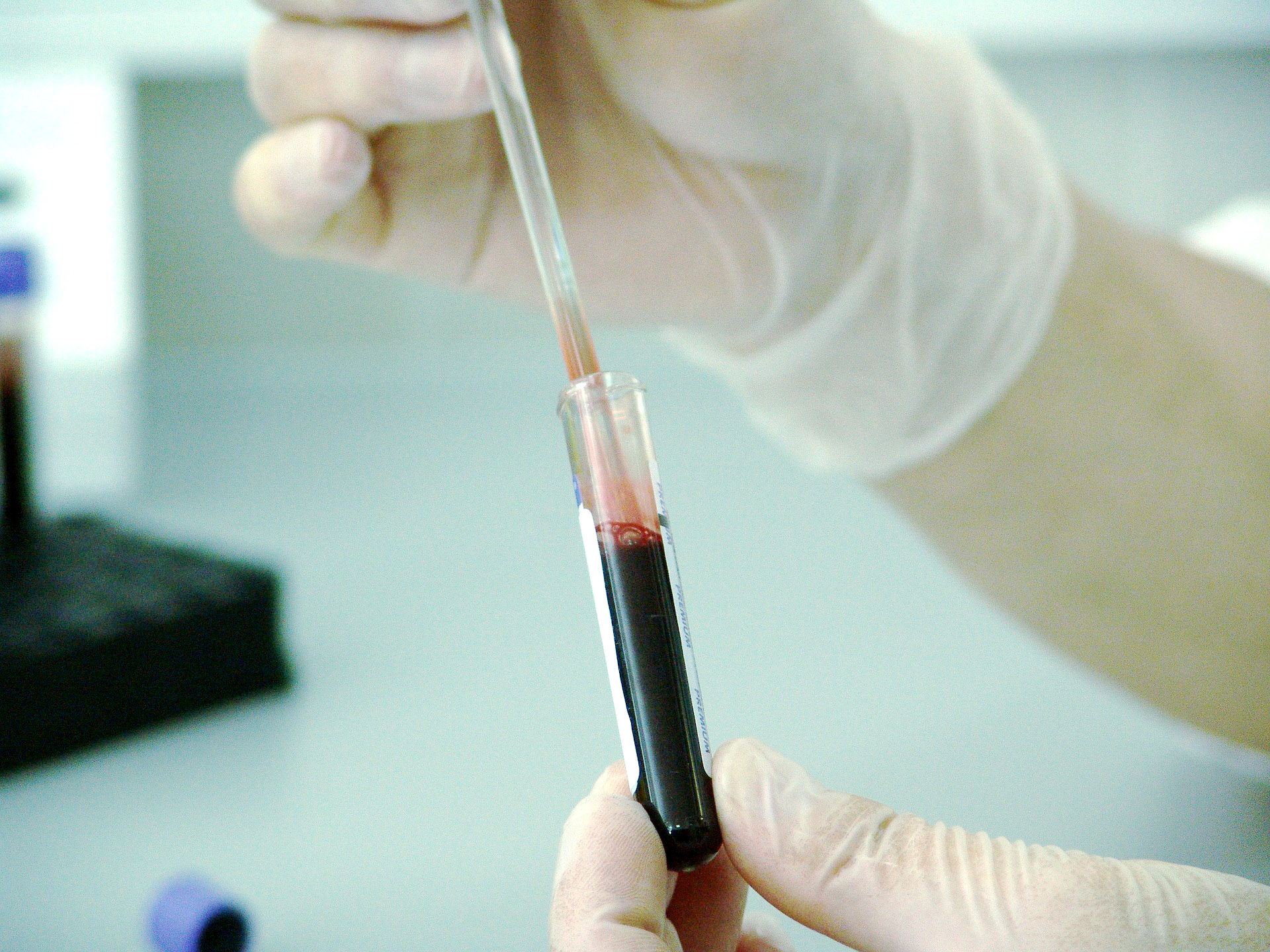
• badanie krwi (morfologia) z rozmazem ręcznym – służy wstępnej diagnozie (w wielu przypadkach już na tym etapie lekarz wie z jakim rodzajem białaczki mamy do czynienia) a także dostarcza informacji czy konieczne jest przetoczenie krwi lub płytek krwi,
• biopsja szpiku – na podstawie mikroskopowej oceny próbki szpiku (mielogram) opiera się rozpoznanie ostrej białaczki limfoblastycznej (gdy w próbce jest ≥25% limfoblastów) i stopnia jej zaawansowania,
• pobranie płynu mózgowo-rdzeniowego (PMR) – ocena PMR pozwala sprawdzić czy doszło do zajęcia ośrodkowego układu nerwowego (OUN) przez komórki ALL, a następnie kwalifikuje do odpowiedniego statusu zajęcia OUN (CNS1, CNS2 lub CNS3).
2. IMMUNOFENOTYPOWANIE
Służy do badania immunofenotypu – opisu antygenowych cech komórki (określenie jakie cząsteczki białek są na powierzchni komórki), odpowiednich dla jej linii rozwojowej, stopnia dojrzałości i aktywności biologicznej. Immunofenotypowanie pomaga diagnozować określone typy raka poprzez porównanie antygenów białkowych na komórkach nowotworowych z antygenami znajdującymi się w normalnych komórkach. Dla B-ALL najczęściej na limfoblastach białaczkowych występują antygeny CD19 oraz CD22, CD79, a dla T-ALL – antygeny CD7 i CD3.
Immunofenotypowanie dla ALL przeprowadzone na próbce szpiku za pomocą cytometrii przepływowej (FCM – flow cytometry) wykorzystywane jest do określenia immunofenotypu limfoblastów oraz do oceny poziomu minimalnej choroby resztkowej (MRD – minimal residual disease), wg protokołu FCM-MRD jest określane w 15 dobie leczenia. Każdy ośrodek onkohematologiczny wyposażony jest w cytometr przepływowy, a ośrodkiem referencyjnym (ekspertem w dziedzinie cytometrii przepływowej i diagnostyki molekularnej) jest Śląski Uniwersytet Medyczny w Zabrzu.
3. DIAGNOSTYKA GENETYCZNA I MOLEKULARNA
Za pomocą różnych technik określa się strukturę chromosomów i ich ilość (obecność hipo- lub hiperdiploidii), wykrywa nieprawidłowości genetyczne, które mogą wpłynąć na plan leczenia. Do 6 doby po diagnozie wymagane jest sprawdzenie obecności mutacji BCR/ABL1 (chromosom Filadelfia – inaczej Ph+), jeśli zostanie ona wykryta, to pacjent zostaje zakwalifikowany do protokołu EsPhALL. Wszystkie pozostałe badania genetyczne muszą być przekazane lekarzowi prowadzącemu do 33. dnia leczenia protokołu IA.
Techniki molekularne wykorzystywane są także do badania MRD za pomocą metody PCR (polymerase chain reaction). Wg. protokołu PCR-MRD określane jest przede wszystkim po pierwszym etapie leczenia w 33 dobie (punkt TP1) oraz kolejnych, jeśli jest taka konieczność (TP2 – doba 78./doba 92., u pacjentów z grupy HR dodatkowo TP HR1: Po HR-1, TP HR2: Po HR-2, TP HR3: Po HR-3, TP D/F: Po DNX-FLA, czasami u pacjentów przed allo-HSCT).
Co to jest MRD i po co jest badane?
Analiza poziomu minimalnej choroby resztkowej (MRD) jest najbardziej wiarygodnym narzędziem oceny odpowiedzi pacjenta na zastosowane leczenie. Badanie szpiku metodą mikroskopową (mielogramu) jest niewystarczające, dlatego obecnie do oceny MRD stosuje się techniki o wyższej czułości (≤10^-5):
• cytometria przepływowa (FCM – flow cytometry)
• PCR (polymerase chain reaction)
Pozwalają one na wykrycie obecności pojedynczych przetrwałych komórek białaczkowych wśród kilkuset tysięcy, a nawet kilu milionów przebadanych komórek. Każda metoda określa inne cechy komórki, ale ich czułość jest porównywalna, z niewielką przewagą dla PCR-MRD. Badanie FCM-MRD jest tańsze i łatwiej dostępne, gdyż cytometr przepływowy jest w każdym ośrodku onkohematologicznym.
FCM-MRD w 15 dobie
Po dwóch tygodniach intensywnego leczenia, pacjenci z ALL mają przeprowadzaną ocenę ilości pozostałych komórek białaczkowych MRD. Wg. protokołu rekomendowaną metodą badania MRD w 15 dobie jest badanie szpiku za pomocą cytometrii przepływowej (FCM – flow cytometry), która swoją czułością dorównuje metodzie PCR (jeśli jest wystarczająca ilość pobranego materiału). Poznany wynik jest jednym z elementów kwalifikacji do grup ryzyka, który wygląda następująco:
• FCM-MRD w 15 dobie ≥10% – kwalifikuje się do grupy terapeutycznej HR, niezależnie od statusu PCR-MRD w 33 dobie (z wyjątkiem pacjentów z wykrytą mutacją ETV6-RUNX1 (TEL-AML1)),
• FCM-MRD w 15 dobie ≥0,1% ale <10% – kwalifikuje wstępnie do grupy MR, dalsza kwalifikacja zależy od wyniku TP1 w 33 dobie oraz ew. TP2,
• FCM-MRD w 15 dobie <0,1% – kwalifikuje wstępnie do grupy SR, dalsza kwalifikacja zależy od wyniku TP1 w 33 dobie oraz ew. TP2,
• pacjenci z brakującymi lub niejednoznacznymi wynikami PCR-MRD kwalifikują się do leczenia jako SR, jeśli FCM-MRD w szpiku kostnym w dniu 15. wynosi poniżej 0,1%.
PCR-MRD
Wg. protokołu PCR-MRD określane jest poszczególnych punktach:
• TP1 na końcu protokołu IA (doba 33.) – od wyniku zależy kwalifikacja do wczesnego HR/wczesnego non-HR w B-ALL lub wczesnego SR/wczesnego non-SR w T-ALL (przy braku innych kryteriów HR). U pacjentów bez kryteriów TP1 HR i negatywnych wyników PCR-MRD w TP1 w zakresie <10^-4, MRD-TP1 jest wystarczający do kwalifikacji do grupy SR,
• TP2 (doba 78./doba 92., po konsolidacji lub protokole IB, tj. na początku protokołu M lub HR-1’) – wynik służy do ostatecznej stratyfikacji pacjentów do SR (jeśli w TP1 był niepewny wynik), a w przypadku pacjentów z kryteriami HR w punkcie TP1, punkt TP2 decyduje o wskazaniach do SCT.
• pacjenci z HR: TP HR1: Po HR-1, TP HR2: Po HR-2, TP HR3: Po HR-3, TP D/F: Po DNX-FLA
• pacjenci przed allo-HSCT – w przypadku dużego opóźnienia po TP HR3 lub TP D/F lub w przypadku zastosowania innego elementu leczenia.